עיתונאיות ועיתונאים, הירשמו כאן להודעות לעיתונות שלנו
הירשמו לניוזלטר החודשי שלנו:
בסוף שנות ה-60, הרכיבו מדעני מכון ויצמן למדע פרופ' מיכאל סלע, פרופ' רות ארנון וד"ר דבורה טייטלבאום כמה מולקולות דמויות חלבון הקרויות קו-פולימרים, שנועדו לחולל מחלה דמויית טרשת נפוצה למטרת מחקר. הם הופתעו לגלות שבמקום לגרום מחלה הקו-פולימרים מרפאים אותה, ואחד מהם הפך לתרופה הידועה "קופקסון". יותר מחמישה עשורים אחר כך, קבוצת המחקר של פרופ' אלדד צחור וד"ר רחל סריג מהמחלקה לביולוגיה מולקולרית של התא במכון, חושפת במאמר חדש המתפרסם היום בכתב-העת המדעי Nature Cardiovascular Research כי טיפול בקופקסון עשוי לשפר את תפקוד הלב לאחר התקף לב.

התקף לב (אוטם שריר הלב) מתרחש כאשר אספקת הדם לאזור מסוים בלב נחסמת. אם היא לא מתחדשת במהירות, תאי שריר לב מתחילים למות. בניגוד לרקמות אחרות בגוף, למשל עור או שרירי השלד, היכולות להחלים מפציעות מבלי שתישאר צלקת, לתאי שריר הלב אין יכולת להתחלק ולהחליף את התאים שמתו בשריר חדש. במקום זאת, פיברובלסטים (תאי סיב) שנמצאים בלב מתחלקים במהירות באזור שנפגע, ומייצרים רשת סיבי חלבון שמחליפה את האזור הפגוע ברקמת צלקת; זו שומרת על שלמות הלב, אך מפחיתה את כושר הכיווץ והזרמת הדם שלו. כך, בטווח הארוך מעלה התקף הלב את הסיכון לאי ספיקת לב – מצב כרוני שבו הלב איננו מסוגל לספק את כל צורכי הגוף, בתחילה במאמץ ואחר כך גם במנוחה. אי ספיקת לב היא מחלה שכיחה שפוגעת ביותר מ-64 מיליון אנשים ברחבי העולם.
""בשל תום תקופת תוקף הפטנט על קופקסון אנו מתמודדים עם קושי לגייס שותפים בתעשייה להמשיך ולקדם את המחקר"
בעשור האחרון מתברר כי לתגובת המערכת החיסונית בעקבות פגיעה בלב יש קשר ישיר להחלמה ולתיקון שלו. ואולם, כאשר התגובה הדלקתית של המערכת החיסונית אינה נעלמת והופכת לכרונית, הנזק מחמיר עוד יותר ועלולה להופיע אי ספיקת לב. מכיוון שידוע כי קופקסון משנה את הרכב תאי מערכת החיסון ואת החלבונים שהם מפרישים באופן המדכא דלקת, שיערה ד"ר סריג כי ניתן להיעזר בה כדי לבחון את שאלת ההשפעה של המערכת החיסונית על ההחלמה מהתקף לב.
במחקר החדש, בהובלתם של ד"ר סריג ותלמידי המחקר, הרופא ד"ר גל אביאל ויעקב אלקהל ממעבדתו של פרופ' צחור, טיפלו המדענים בעכברים שעברו התקף לב בזריקות יומיות של קופקסון לאזור הבטן. בדיקות אקו-לב הראו כי הטיפול שיפר את תפקוד הלב של העכברים: חדרי הלב שלהם הצליחו להזרים יותר דם לעורקים הגדולים בכל פעימה וכך סיפקו בצורה טובה יותר דם חיוני לאיברי הגוף. כמו כן, האזור הצלקתי היה קטן יותר, וצלקות גדולות המכסות לפחות 30% מחדר הלב השמאלי נצפו רק בעכברים שלא טופלו. יותר מכך, הלוקים בהתקף לב לא תמיד מגיעים מיד לחדר המיון, והמדענים חשפו כי הטיפול בקופקסון יעיל בעכברים גם כאשר מתחילים בו בין 24 ל-48 שעות לאחר התקף הלב.

בשלב הבא, בדקו המדענים את הטיפול בחולדות, והפעם החלו בו כמעט חודש לאחר התקף הלב, לאחר שכבר נוצר מצב כרוני של אי ספיקת לב. הטיפול נמשך חודשיים ובסיומו שיעור הדם שחדרי הלב הצליחו להזרים בכל פעימה עלה בממוצע ב-30% ומדד לכושר כיווץ החדרים השתפר בכמעט 60%. חודש לאחר סיום הטיפול, כושר הזרמת הדם רק המשיך להשתפר ומדד הכיווץ נשמר. כך, הניסיון לענות על שאלה מדעית בסיסית – מידת ההשפעה של המערכת החיסונית על שיקום הלב – הוליד כיוון מבטיח לטיפול חדש במחלת לב נפוצה.
באופן מפתיע, המדענים גילו כי התרופה פועלת לא רק באמצעות השפעה על הרכב תאי המערכת החיסונית באזור הפגיעה בלב, אלא גם מגנה ככל הנראה באופן ישיר על תאי שריר הלב עצמם: קופקסון הגן על תאי שריר הלב גם בתרביות רקמה שאינן מכילות תאים של המערכת החיסונית. בהמשך, עיכב הטיפול גם את חלוקת תאי הסיב היוצרים את הצלקת והגביר יצירת כלי דם חדשים.
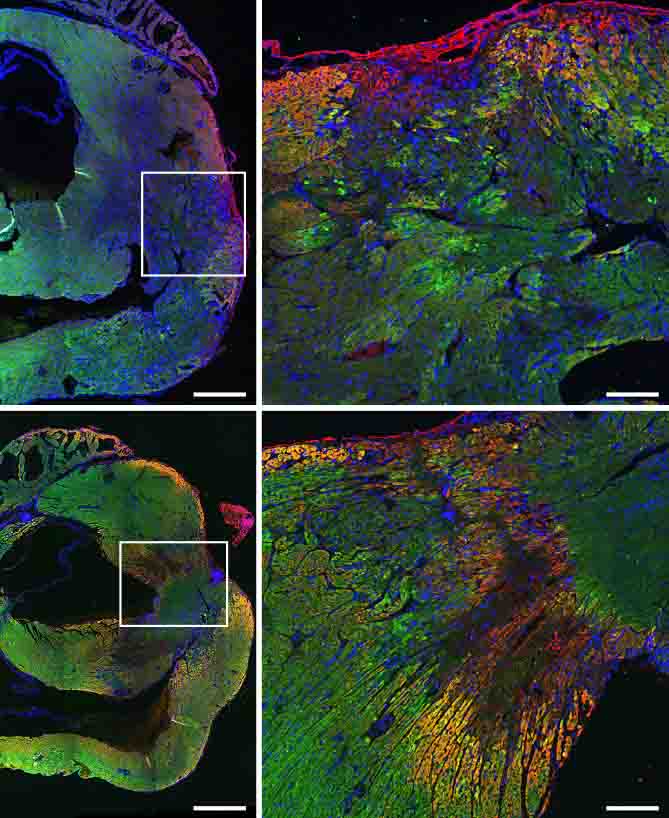
"הטיפול בקופקסון לא גורם לתאי שריר לב להתחלק", מסבירה ד"ר סריג. "אך הוא כן מסייע לתאים הקיימים לשרוד ולהתכווץ ביעילות, גורם ליצירה מוגברת של כלי דם המספקים אותם ומעכב את יצירת הצלקת". בעקבות הממצאים המבטיחים במעבדה, חברו מדעני המכון לפרופ' עופר אמיר ופרופ׳ רביע עאסלה מבית-החולים הדסה עין כרם, ויחד עם ד"ר אביאל וקלינאים נוספים ביצעו מחקר קליני שלב 2a לבחינת יעילות הטיפול בזריקות תת-עוריות של קופקסון בחולי אי ספיקת לב. תוצאות המחקר הקליני טרם התפרסמו, אך הן עתידות להראות שחל שיפור מהיר במדדי דלקת ונזק ללב.
"בשל תום תקופת תוקף הפטנט על קופקסון אנו מתמודדים עם קושי לגייס שותפים בתעשייה כדי להמשיך ולקדם את המחקר", סיפר פרופ' צחור. "תהליך בדיקת ההתאמה של תרופה קיימת להתוויה חדשה (repurposing) הוא מהיר וזול ביחס לפיתוח תרופה חדשה, ואני מקווה שיימצא התורם או הארגון שירימו את הכפפה".
במחקר השתתפו גם ד"ר כפיר-ברוך אומנסקי, ד"ר חנה בואנו-לוי, זכריה פטרובר, יוליה קוטלובסקי, ד"ר דריה לנדנגולץ, ד"ר דוד קין, ד"ר לינגלינג ז'אנג ושובל מיארה מהמחלקה לביולוגיה מולקולרית של התא במכון; ד"ר טלי שליט מהמרכז הלאומי הישראלי לרפואה מותאמת אישית על-שם ננסי וסטיבן גרנד במכון; ד"ר מתיאס קרמר ופרופ' יפעת מרבל מהמחלקה לאימונולוגיה מערכתית במכון; ד"ר סתיו קוזלובסקי, פרופ' רונן אלון, ד"ר רינה אהרוני ופרופ' רות ארנון מהמחלקה לאימונולוגיה ורגנרציה ביולוגית במכון; ד"ר דוד משאלי וד"ר אוריאל כ"ץ מהמרכז הרפואי שיבא (תל השומר) וד"ר דין נחמן מבית-החולים הדסה עין כרם.
לפי נתוני משרד הבריאות, 23.1% מהגברים הישראלים מעל גיל 65 ו-9.4% מהנשים הישראליות באותו גיל, סובלים ממחלה בכלי הדם המספקים דם ללב.